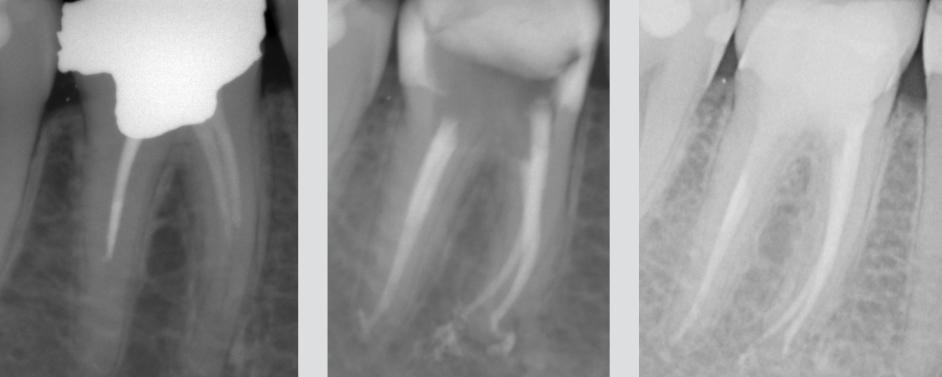
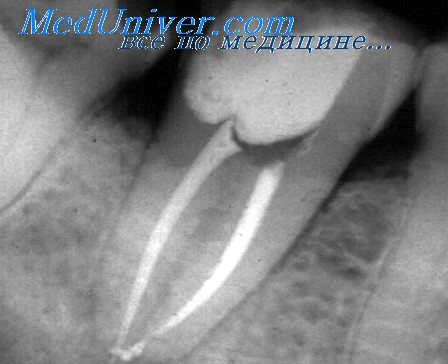
Вывели пломбировочный материал за верхушку
В случае, если гангрена пульпы сопровождается процессом рассасывания костной ткани в околоверхушечной области, выход пломбировочного материала за пределы корня может быть настолько распространенным, что он почти заполнит полость резорбции. Выход пломбировочного материала в небольшом количестве также может быть достаточен для того, чтобы в околоверхушечной области образовался патологический очаг, сопровождающийся болью или же незначительной отечностью. В упомянутых случаях показан кюретаж околоверхушечной области. Разрез и образование лоскута производятся по методу, описанному в статьях «Резекция верхушки корня».
Затем в области верхушки на лицевой стенке лунки начинают выдалбливание долотом и молотком, после этого хирургической фрезой делают отверстие такой величины, которая соответствует размерам рассасывания костной ткани, определяемого на рентгеновском снимке. В случае большой области рассасывания пломбировочный материал удаляют ложкой соответствующих размеров. При небольшой же полости пользуются экскаваторами Блэка или Майфера, удаляют и патологическую грануляционную ткань. Если при вскрытии лицевой стенки нет достаточного оттока гнойного содержимого, после кюретажа в полость засыпают порошок хлороцида.
Края раны соединяют узловатыми швами. Если при трепанации лицевой стенки из отверстия опорожняется гнойный эксудат, то после операции полость промывают 10% раствором гипероля. Рана не зашивается, а дренируется турундой, смоченной йодоформом, которую удаляют через 48 часов. При удалении пульпы под инфильтрационной анестезией и одновременном пломбировании корня пломбировочный материал может попасть в полость носа или верхнечелюстную пазуху, а в случае же нижнего второго малого коренного зуба — в канал нижней челюсти. Симптомом этого является боль.
В случае верхних и нижних центральных зубов нужно трепанировать здоровую костную ткань над верхушкой, чтобы пломбировочный материал можно было удалить из губчатой костной ткани без остатка. Во время операции удобен экскаватор Майфера. Удаление пломбировочного материала, попавшего в гайморову полость, осуществляют путем гайморотомии с одновременной резекцией верхушки корня.
Образование свищей, появляющихся на лице и реже — шее,—результат хронического воспалительного процесса кости с распространением на мягкие ткани. Введя пуговчатый зонд в свищевой ход, попадают в полость рассасывания, образовавшуюся в костной ткани. Через этот ход выделяется большее или меньшее количество гнойного эксудата. Соответственно ходу свища кожа в различной степени втягивается и срастается с подлежащими и окружающими тканями. Сращивание кожи вызывается плотной волокнистой тканью, образовавшей ход свища, которая от поверхности кожи распространяется до надкостницы через мягкие ткани лица, реже — шеи и плотно прилегает к надкостнице.
При обследовании со стороны рта через слизистую оболочку переходной складки хорошо прощупывается тяж, состоящий из плотной ткани, идущий от поверхности кожи до поверхности кости. На внутриротовом рентгеновском снимке, а при необходимости и на внеротовом снимке (в случае большой кисты нижней челюсти) может быть выявлен тот костный процесс, который вызвал образование свища. По принятой в Венгрии номенклатуре, костный процесс может быть:
а) хроническим околоверхушечным абсцессом;
б) диффузным околоверхушечным оститом;
в) радикулярной или фолликулярной кистой, носящей характер хронического воспаления;
г) хроническим перикоронитом ретинированного нижнего восьмого зуба с ретромолярным или краевым рассасыванием кости.
Свищи могут появиться на коже лица, реже — шеи, распространяясь от подглазничной области до подъязычной кости. Их характерная локализация:
в случае процесса, начавшегося от нижних центральных зубов — в области подбородка;
соответственно нижним малым и большим коренным зубам — в нижней части щеки;
при нижнем восьмом зубе — соответственно переднему краю жевательной мышцы, точно так же в нижней части щеки, реже — на шее;
в случае же процесса, начавшегося от верхних резцов, кожные свищи бывают у крыла носа;
в случае верхнего клыка — под нижнеглазничным краем; начавшись от верхних малых и больших коренных зубов, они наблюдаются в верхней части щеки, вдоль нижнего края скуловой кости.
Процессы, связанные с образованием на коже свищей дентоальвеолярного характера нужно отличать от актиномикоза, а свищи, образующиеся под нижней челюстью, — от туберкулезного творожистого лимфаденита.
Об их дентоальвеолярном происхождении свидетельствуют изменения, видимые на рентгеновском снимке в околоверхушечной, околокорневой и околокоронковой областях. При актиномикозе тоже образуется свищ на коже, но пока процесс не запущен, на рентгеновском снимке челюсти изменения не наблюдаются. При запущенном процессе характерно образование большего числа свищей. В случае туберкулезного творожистого лимфаденита также наблюдается образование свищей на коже. На рентгеновском снимке костные структуры не изменены, однако в других областях (как правило — в легких) имеется туберкулезный процесс.
При хирургическом лечении свищей основное — ликвидация костного воспалительного процесса, поддерживающего образование свища.
Источник
Статьи
Пломба вышла под корень зуба: причины, симптоматика, удаление
Иногда во время эндодонтического лечения случается так, что за пределы корня выходит излишек пломбировочных материалов, несмотря на их качество и широкие возможности на сегодня контролировать точность заполнения каналов. Для предупреждения развития осложнения вследствие чрезмерной пломбировки после лечения зуба рекомендуется сделать рентген-контроль. Снимок позволяет стоматологу выявить излишки пломбы, в случае выхода ее за верхушку корня, и принять решение, как действовать дальше.
Выведение пломбировочного материала за пределы зуба может быть обусловлено сложностью определения длины корневого канала, некорректным подбором штифта, отсутствием апикального упора и другими причинами. В любом случае попадание в периодонт материала недопустимо, так как это уже инородное вещество. Попробуем разобраться, насколько опасен выход пломбы из канала и что с этим делать.
Факторы, определяющие серьезность последствий перепломбировки
Если после лечения каналов зуб болит при надавливании, возможно дискомфорт связан с выходом цемента или гутаперчи за пределы корня. Интенсивность боли зависит от химического состава и количества инородного вещества в прилежащих тканях.
Не страшно, если вышла из канала лечебная паста – материал способен рассасываться. Конечно, зуб может беспокоить и очень даже сильно. Но со временем боль утихнет, при условии, что специалист нашел и качественно пролечил все корневые каналы. Плохо, если произошел выход большого объема пломбировочного материала. Наряду с механическим воздействием, пломба может провоцировать химическое раздражение тканей зубочелюстного аппарата. К тому же она не рассасывается.
Вместе с тем, многие люди ходят с подобными «сюрпризами», даже и, не подозревая об их существовании. Обычно это пациенты, с запломбированными 20-30 лет назад каналами, когда в эндодонтии повсеместно использовалась пломбировочная паста, но еще не знали об эффективных инструментах для контроля лечения (апекслокаторах). И доктор вынужден был наталкивать в канал, как можно больше цемента.
Важно: Если спустя много лет на КТ и рентгене обнаружилось инородное вещество под зубным корнем, однако при этом нет кисты и воспалительного процесса, а зуб вообще не беспокоил и не беспокоит, трогать его не стоит. Но когда пациент жалуется на боли либо рентген-снимок демонстрирует воспаление вокруг вышедшего материала, от пломбы в десне придется избавляться хирургическим путем.
Клинику обуславливают анатомические особенности челюстей. Выход материала во время лечения пульпитов случается, как снизу, так и сверху. В периодонте с деструктивными изменениями введение инородного вещества провоцирует обострение хронических процессов, проявляющихся выраженной симптоматикой – болью, повышенной температурой, отеком слизистых тканей, нагноением.
При пломбировании верхних премоляров и моляров излишки пломбы чаще всего попадают в верхнечелюстной синус либо под слизистую пазухи, вызывая гайморит с полным букетом признаков данной патологии. Интенсивность реакции зависит от наличия/отсутствия патологических процессов в пазухе до введения, а также от агрессивности вещества. Цемент в пазухе продолжительное время может не беспокоить. Однако ряд определенных факторов, включая ослабление иммунных сил, переохлаждение, ОРВИ и даже банальное переутомление, способны активировать воспалительный процесс.
При лечении нижних премолярных и молярных единиц существует риск заброса цемента, как в нижнечелюстной канал, так и в зону ментального отверстия, что приводит к синдрому онемения подбородка и губы с определенной стороны. Степень патологических изменений в нервных волокнах зависит от химической активности вещества и продолжительности его локализации в области альвеолярного нерва.
Хирургическое удаление пломбы из десны
При показаниях суть операции сводится к отслаиванию слизисто-надкостного кусочка в месте выведения материала. Процедура проходит под проводниковой анестезией. Если вещество определяется в мягких структурах либо под слизистой, после надреза инкапсулированную пломбу извлекают из-под надкостницы.
Зависимо от локализации материала, по его проекции может вскрываться наружная кортикальная пластинка. При этом пломба, находящаяся в альвеолярной кости, частично выпиливается вместе с твердой тканью, а остатки инородного вещества выскабливаются. Чем раньше извлечь тело из области нижнечелюстного нерва, тем легче будет проходить реабилитация и быстрее возвратится чувствительность.
В верхнечелюстной пазухе удаляют не только материал, но и полипозную слизистую вокруг. При серьезных деструктивных изменениях оперативное вмешательство предполагает радикальную гайморотомию.
Диагностировать и лечить последствия выхода пломбировочных материалов в периапикальные структуры – задача сложная и крайне актуальная. Профилактика — самый эффективный способ не допущения подобного осложнения в эндодонтии. Опытные стоматологи строго придерживаются всех требований внутриканального вмешательства и не применяют агрессивные пасты при лечении зубов с верхушками корней, находящихся в анатомической близости по отношению к верхнечелюстному синусу или нижнечелюстному каналу.
Источник
 Выведение пломбировочного материала за апекс: эндодонтическая неудача против клинического успеха
Выведение пломбировочного материала за апекс: эндодонтическая неудача против клинического успеха
Автор: Calogero Burgea
Многие стоматологи считают, что процедурные ошибки в ежедневной практике, такие как выведение за пределы апикального отверстия и контакт пломбировочного материала (чаще всего гуттаперчи и цинк-оксид-эвгенолового силера) с периапикальными тканями после лечения, являются непосредственной причиной эндодонтических неудач.
Некоторые авторы показывают негативное влияние выведения пломбировочного материала за апекс на предсказуемость эндодонтического лечения и подчеркивают следующее:
- Высокую частоту послеоперационной боли с обострением воспаления
- Токсичность материалов
- Постоянное раздражение периапикальных тканей с проявлением от легкого воспаления до общей реакции организма.
В противоположность этому, другие авторы утверждают, что выведение материала за апекс само по себе напрямую не способствует неудаче в эндодонтии, хотя его и следует избегать. Ingle говорит о том, что в эндодонтическом лечении можно добиться успеха, несмотря на выведение материала за верхушку корня. Schilder отмечает, что он не встречал осложнений, специфически связанных только с избыточной пломбировкой канала. Weine утверждает, что периапикальные ткани, к счастью, хорошо переносят контакт с гуттаперчей и поэтому неудачное эндодонтическое лечение, связанное с выведением ее за верхушку, встречается редко. В большинстве случаев не определяются патологических рентгенологических свидетельств, а иногда даже наблюдается уменьшение количества выведенного материала, благодаря фагоцитозу.
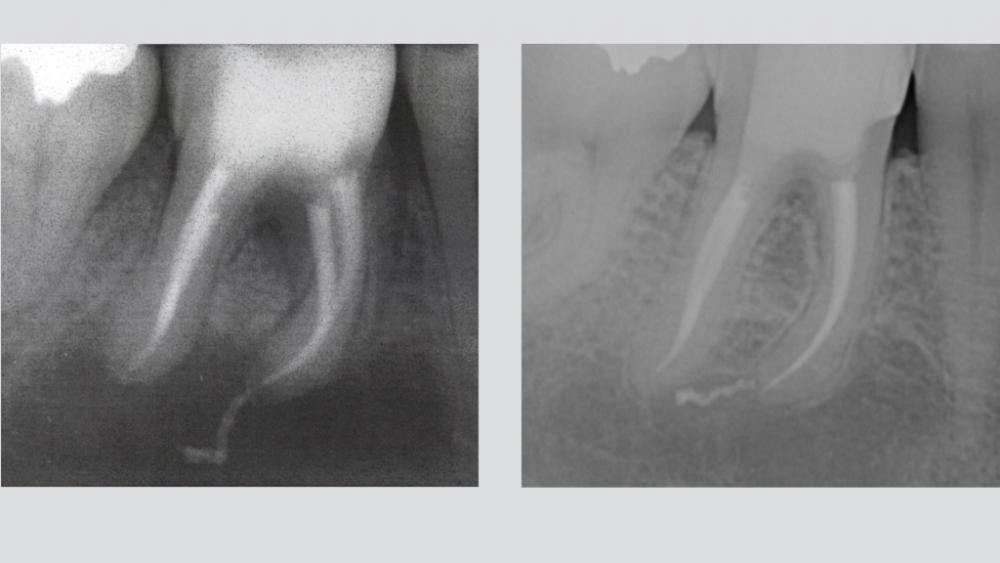
Изображение 1 – Первый моляр нижней челюсти с амальгамовой пломбой и недостаточной обтурацией корневого канала.
После перелечивания на рентгенограмме определяется трехмерное заполнение корневых каналов с небольшим выведением за апекс в мезиальных каналах, обтурированных Thermafil #25, и в дистальном канале, обтурированном методом вертикальной конденсации разогретой гуттаперчи.
Через 5 лет избыточный материал исчез, и периапикальные ткани остались здоровыми.
Такие противоречивые результаты можно объяснить различиями в методологии исследований и разным составом выведенных материалов. Как правило, наиболее распространенные причины несоответствия связаны с различиями в апикальной анатомии, ограничивающими эффективность эндодонтического лечения в различных клинических ситуациях.
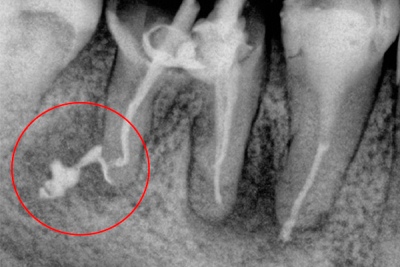
Изображение 2 – Основные факторы, приводящие к выведению материала за верхушку корня:
Наружная воспалительная апикальная резорбция корня, связанная с апикальным поражением зуба, который был прежде лечен.
Неполностью сформированный корень.
Чрезмерная инструментальная обработка с отклонением от естественного хода канала и апикальная перфорация.
Неадекватное манипулирование пластифицированной или непластифицированной гуттаперчей и герметиками во время проведения обтурации.
Крайне важно определить и разграничить выведение пломбировочного материала в трехмерно очищенных, сформированных и обтурированных корневых каналах и в каналах с обтурационным переполнением в сочетании с неполной внутренней обтурацией.
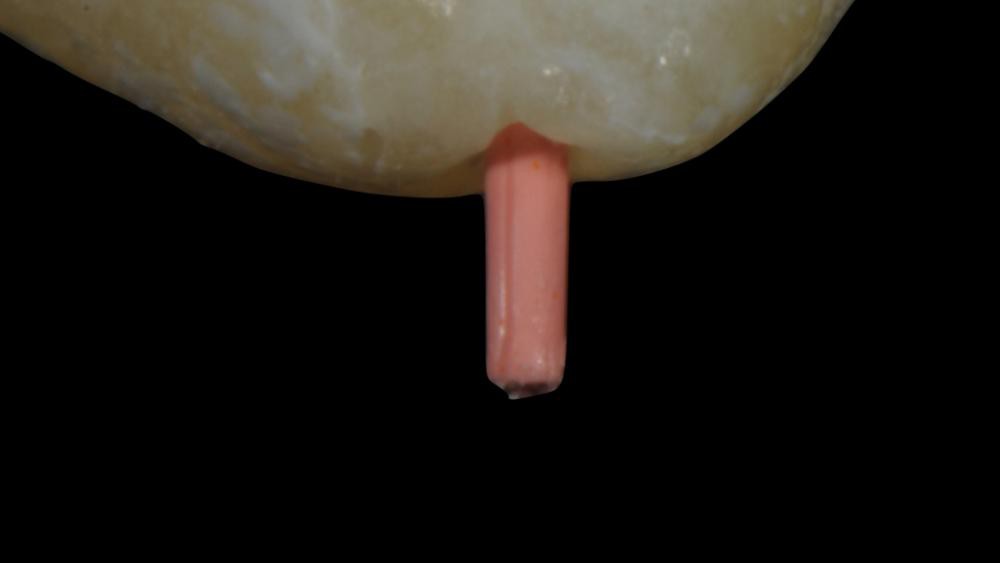
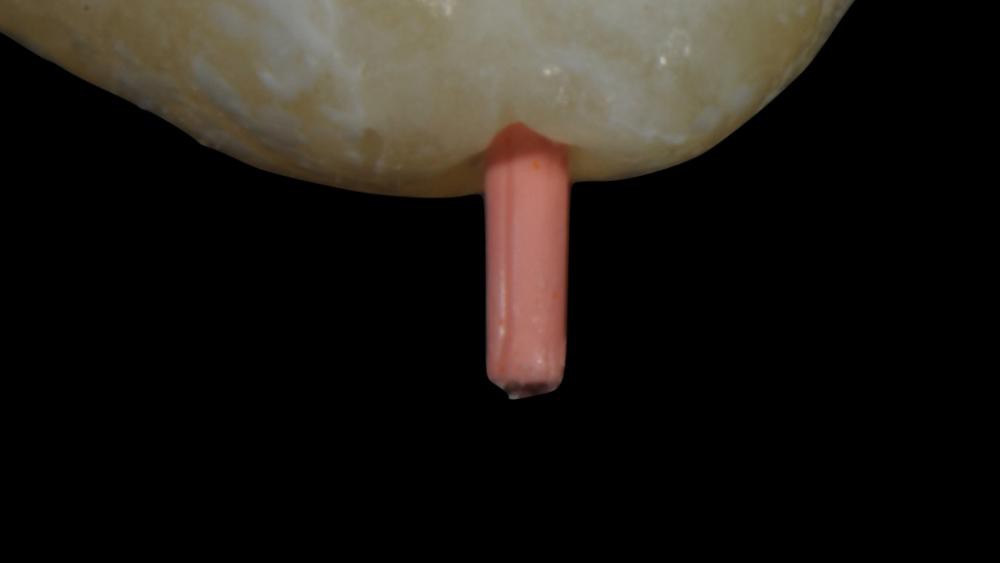
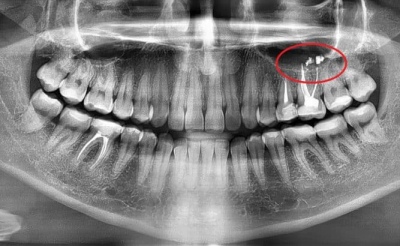
Изображение 3 – Типичный вид выведенного гуттаперчевого штифта: обратите внимание на царапины на штифте.
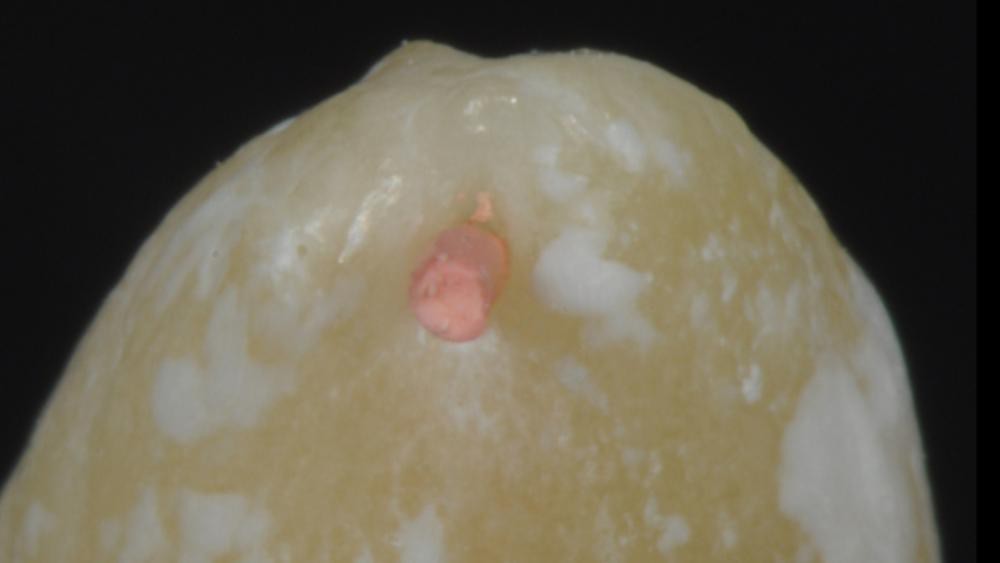
Изображение 4 – Апикальное отверстие полностью заполнено.
Изображение 5 – Правильное расширение для обтурации, но недостаточное пломбирование канала. Обратите внимание на транспортацию апекса во время формирования канала. (Предоставлено Dr. M. Vitullo).
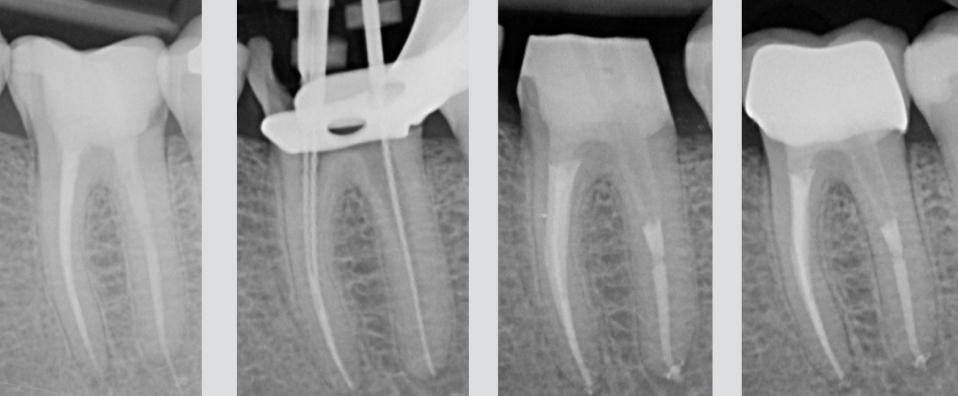
Изображение 6 – Послеоперационная рентгенограмма первого моляра нижней челюсти, на которой определяется большое апикальное поражение эндодонтического происхождения. Мезиальные каналы были обтурированы Thermafil. Контрольный осмотр через 4 года показывает остеорепарацию. Избыток пломбировочного материала не помешал восстановлению кости.
Изображение 7 – Носитель Thermafil выведен за пределы апекса в дистальном корне. Thermafil является хорошим методом обтурации в том случае, если соблюдается протокол. Проведено удаление носителя и перепломбировка каналов. Через 6 месяцев поражение стало меньше, чем на предоперационной рентгенограмме, и пациент отметил исчезновение боли при жевании.
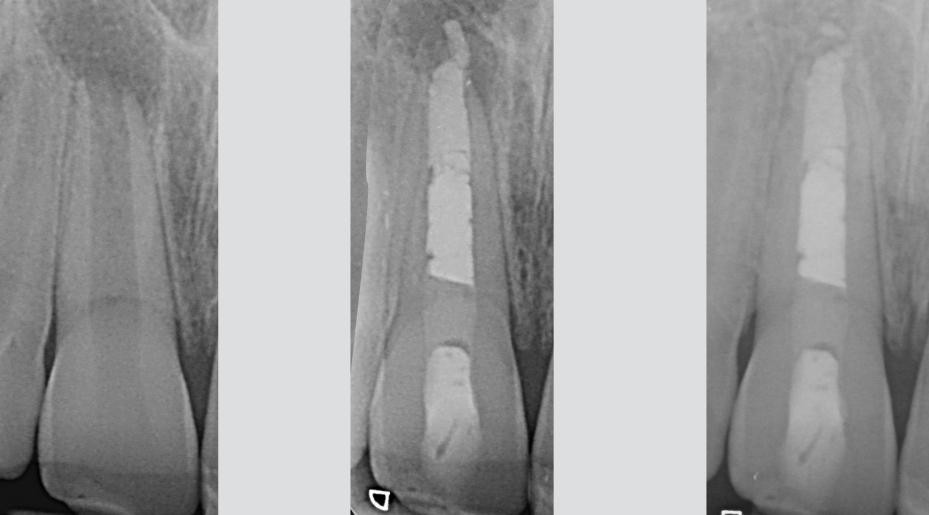
Изображение 8 – На этих снимках показано, что даже МТА может быть выведен в периапикальные ткани. В этом случае правило такое же, как и в предыдущих примерах: если канал хорошо очищен, избыток МТА не может помешать восстановлению тканей. Наблюдение в течение 6 лет, любезно представленное Dr. R. Tonini.
Заключение
Обтурация является последним этапом эндодонтического лечения. Выведение за пределы апикального отверстия либо силера, либо гуттаперчи не обязательно станет ошибкой при проведении обтурации. Однако при этом может открыться ошибка формирования канала, когда были созданы параллельные стенки канала вместо конических, апикальная резорбция или расширение апекса.
Следовательно, необходимо определить прямые причины избыточного пломбирования корневого канала. «Является ли избыток материала остатком после полной трехмерной обтурации или материал выведен за апекс в сочетании с неполной внутренней обтурацией канала?» Излишек материала за апексом однозначно не является целью эндодонтического лечения, а скорее результатом безопасно возникших гидравлических сил при достижении трехмерной обтурации системы корневого канала.
Многочисленные случаи выведения материала за верхушку корня, которые окончились успешно, о чем свидетельствуют клинические и рентгенологические признаки долгосрочного восстановления периапикальных тканей, должны обнадеживать пациентов, врачей и страховать от любых судебных обвинений.
Источник

 Выведение пломбировочного материала за апекс: эндодонтическая неудача против клинического успеха
Выведение пломбировочного материала за апекс: эндодонтическая неудача против клинического успеха