- Методы лечения флюса на десне
- Почему образуется флюс
- Когда нужна помощь стоматолога
- Методы лечения флюса
- Вскрытие гнойника на десне
- Общее лечение
- Физиотерапия
- Медикаментозная терапия
- Абсцесс зуба — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы абсцесса зуба
- Патогенез абсцесса зуба
- Классификация и стадии развития абсцесса зуба
- Осложнения абсцесса зуба
- Диагностика абсцесса зуба
- Лечение абсцесса зуба
- Прогноз. Профилактика
Методы лечения флюса на десне
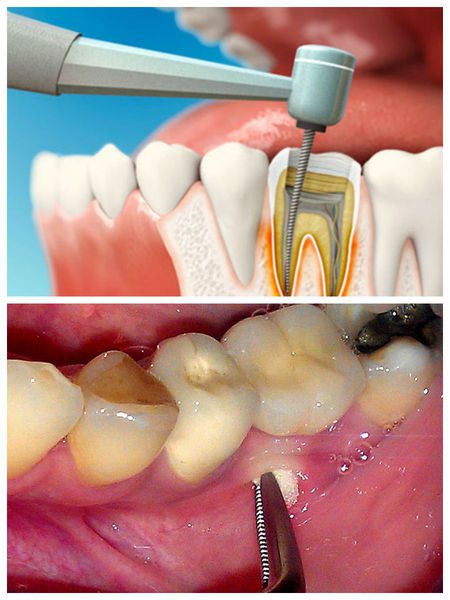
Гнойное образование на десне в народе принято называть флюсом. Очень часто к нему относятся несерьезно, но это не просто небольшая припухлость, которая пройдет сама собой. Флюс – это онтогенный периостит, сложное инфекционное заболевание, поражающее надкостницу и челюстную кость. Встречается периостит достаточно часто, но без адекватного лечения оно чревато серьезными осложнениями, вплоть до заражения крови.
Без помощи стоматолога вылечить флюс практически невозможно. Лечебная программа включает в себя терапевтические, физиотерапевтические, хирургические методы.
Заметили гнойные образования на деснах и припухлость щек? Появилась острая боль в зубе или десне? Приходите на консультацию стоматолога нашей клиники. Вовремя начатое лечение флюса позволяет избавиться от проблемы в течение примерно 7 дней.
Почему образуется флюс
Предшественником флюса всегда являются стоматологические заболевания. Чаще всего к нагноению приводят:
- Невылеченный кариес. Если кариес не лечить, воспалительный процесс начинает распространяться на другие ткани. Постепенно развиваются пульпит и периодонтит.
- Механическая травма. Травмирование может привести не только к разрушению коронки. Очень часто в травмированных тканях зуба или десны развивается воспалительный процесс. Без лечения развиваются гнойные процессы, формируется флюс.
- Периодонтит. Больше чем в половине случаев флюс развивается именно на фоне периодонтита, как его осложнение. Это связано с тем, что гнойные процессы из пародонтальных карманов могут распространяться на шейку зуба.
- Некачественно запломбированные каналы. Перед пломбированием каналы должны быть полностью очищены, а пломбировочный материал полностью заполнять полость. Если нарушено хотя бы одно из условий, инфекция из канала распространяется на другие ткани.
Когда нужна помощь стоматолога
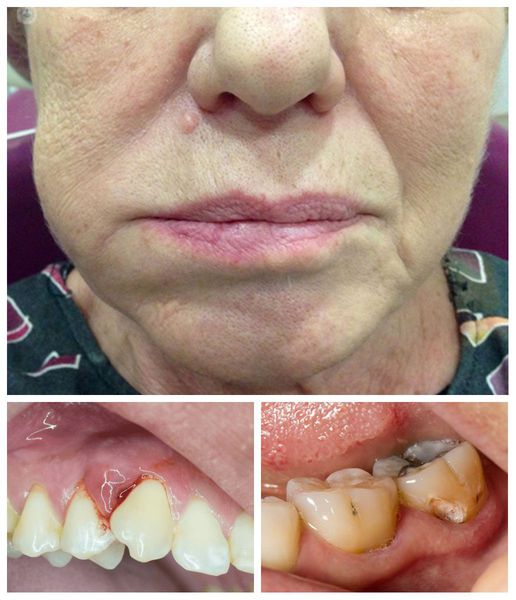
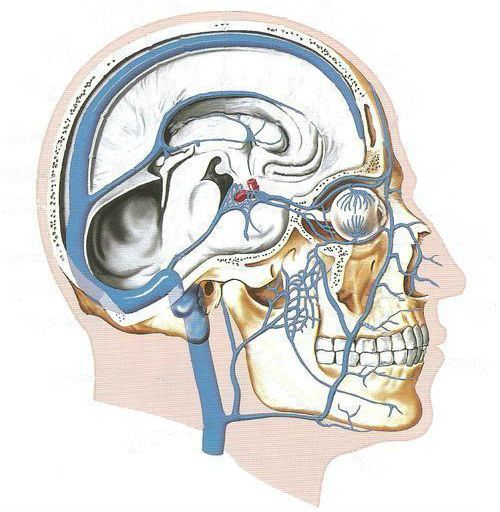
Флюс имеет ярко выраженные симптомы. Основной из них – появление гнойника на десне рядом с больным зубом. Гнойник развивается постепенно. Сначала десна немного припухает, на ней заметна небольшая шишка красного или белесого цвета. Через какое-то время на шишке образуется заметный свищевой ход, из которого вытекает гной. Развитие периостита сопровождают и другие симптомы:
- Припухлость и отечность десен, губ, щек. Иногда они могут быть такими большими, что искажаются черты лица.
- Сильная резка боль в области зуба. Иннервирует в височную область, глазницы.
- Больной зуб начинает сильно шататься, даже если раньше не отмечалось подвижности или она была незначительной.
Так как флюс вызывает инфекция, для него характерны симптомы, проявляющиеся при любом инфекционном процессе. Пациент чувствует недомогание, у него повышается температура, болит голова, появляется слабость. На голове и шее увеличиваются лимфоузлы.
Любой из этих симптомов – повод обратиться к врачу. Чем более запущен случай, тем выше риск развития осложнений. Это заболевание нередко сопровождается и другими патологическими процессами. Например, в тканях, пораженных инфекцией, может образоваться киста.
Методы лечения флюса
Начинать лечение нужно как можно раньше. Если абсцесс на десне вскрывается самопроизвольно, есть риск попадания инфекции в кровеносное русло. При таком инфицировании развивается заражение крови, а такое осложнение может привести к серьезным последствиям, вплоть до смерти пациента.
Лечение флюса всегда комплексное. Лечебная программа зависит от степени разрушения зуба и распространения инфекции.
Стоматология для тех,
кто любит улыбаться
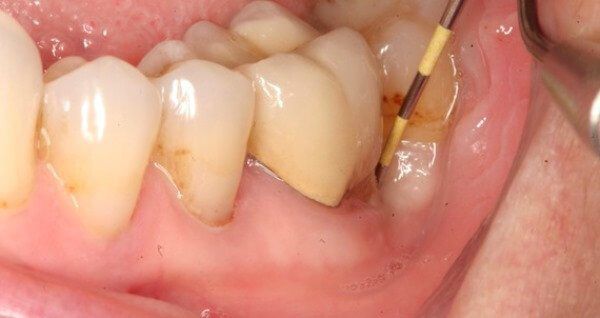
Вскрытие гнойника на десне
Гнойник вскрывают всегда. Это позволяет снизить риск самопроизвольного вскрытия, которое может стать причиной развития осложнений. Флюс вскрывают под местной анестезией. Если у пациента есть панический страх или другие показания, врач может выбрать другой способ анестезии.
На обезболенной десне в районе флюса делают небольшой разрез, не больше 2 см в длину. После рассечения врач полностью очищает и стерилизует гнойную полость, обрабатывает ее антисептиками. Нельзя допустить образования корочки в районе разреза, так как она будет препятствовать оттоку сукровицы и гнойного содержимого. Для этого в разрез вставляют дренаж. После того, как полость очищена от гноя, можно приступать к общему лечению, цель которого – устранить причины, вызвавшие периостит.
Общее лечение
Методы зависят от причин, вызвавших флюс. Единственное исключение – периостит, развивающийся на фоне периодонтита. В этом случае сразу после вскрытия абсцесса врач приступает к пародонтологическому лечению. Никаких лечебных манипуляций с зубом проводить не требуется. В остальных случаях болезни зуба нужно лечить:
- Пульпит. Сначала стоматолог высверливает кариозные полости и проводит депульпирование. После этого делают эндодонтическое лечение каналов.
- Периодонтит. Лечение зависит от того, было ли ранее проведено депульпирование и пломбирование каналов. Если периодонтит развился впервые, врач удалит пульпу, очистит и запломбирует каналы. Если пломбирование каналов уже было выполнено ранее, их нужно распломбировать и лечить заново. Так как очень важно, чтобы гной из флюса вышел полностью, при лечении осложненного пульпита и периодонтита не ставят временную пломбу.
- Зуб после реставрации. На первом этапе перед врачом стоит задача полностью снять воспаление. После этого поврежденные ткани верхушки корня удаляют. Если состояние корня позволяет, зуб повторно реставрируют с помощью культевой вкладки или штифта и искусственной коронки. Когда повреждение очень сильно, целесообразнее удалять зуб.
Физиотерапия
Физиотерапевтические методы используют как дополнительные. Они позволяют быстрее справиться с инфекцией, остановить воспалительный процесс. Хороших результатов позволяют добиться следующие методы:
- Флюктуоризация. На воспаленные ткани воздействуют током слабого напряжения.
- Электрофорез с лидазой. На ткани воздействуют током, что позволяет эффективно распространять лекарственный препарат.
- Ультравысокочастотная терапия. Метод строится на воздействии электромагнитного поля.
- Ультразвуковая терапия. Воздействие ультразвука на инфицированные ткани ускоряет их регенерацию.
- Лазеротерапия. Поврежденные ткани зуба обрабатывают лазерным лучом.
Медикаментозная терапия
В лечении гнойных процессов обязательно используют антибиотики. Они снижают риск повторного развития инфекции. Обычно врач назначает метронидазол с линкомицином или клиндамицином. Такая комбинация препаратов позволяет воздействовать на граммположительные и анаэробные бактерии.
Метронидазол назначают перорально, линкомицин и клиндамицин – в виде таблеток или внутримышечных инъекций. Линкомицин применяют с осторожностью, так как этот препарат может вызвать аллергию.
Метронидазол назначают перорально, линкомицин и клиндамицин – в виде таблеток или внутримышечных инъекций. Линкомицин применяют с осторожностью, так как этот препарат может вызвать аллергию.
Новейшая технология для протезирования и микропротезирования
Источник
Абсцесс зуба — симптомы и лечение
Что такое абсцесс зуба? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гармаш Л. С., стоматолога со стажем в 8 лет.
Определение болезни. Причины заболевания
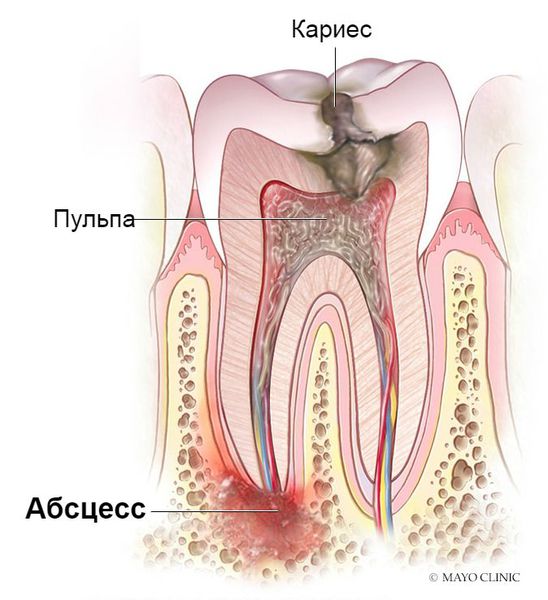
Абсцесс зуба — это локальное скопление гноя в области корня зуба , обычно имеет чётко обозначенные границы. Данное заболевание представляет собой хронический процесс.
Ключевым звеном развития абсцесса является смешанная микрофлора: чаще всего это микроорганизмы, живущие при отсутствии кислорода (пептострептококки, фузобактерии, актиномицеты, зеленящие стрептококки, энтеробактерии, золотистые стафилококки) .
Провоцирующие факторы развития абсцесса :
- травмы, возникающие при попадании инородных тел в зубодесневой карман (например, рыбной кости или зубочистки);
- сужение входа в зубодесневой карман из-за набухания десны или сгущения секрета (налёта, клеток крови, разрушенной ткани) в связи с активацией патогенных микроорганизмов ;
- некорректное (травматичное) снятие поддесневых зубных отложений;
- распространение бактериальной инфекции из корневого канала через боковые канальцы в периодонт при перфорациях стенки корня или его переломах — самая частая причина возникновения абсцесса [3] .
Среди острых инфекций полости рта абсцессы занимают первое место: на их долю приходится 80-85 % случаев [10] . За последние 20 лет количество пациентов с острыми инфекциями полости рта увеличилось, также стало больше пациентов с осложнёнными формами течения болезни (сепсисом, медиастинитом и др.). Это связано с изменением микрофлоры, вызывающей заболевания, её устойчивостью к антибиотикам и увеличением количества пожилых пациентов с хроническими заболеваниями (сахарным диабетом, атеросклерозом и др.).
Чаще всего абсцесс зуба встречается в 16-34 лет (52 %), реже — в 35-59 лет (41 %), крайне редко — у пожилых людей в возрасте 60-74 лет (в 7 %). За медицинской помощью в 79 % случаев больные обращаются на 5-10 сутки от начала развития заболевания. Госпитализация на 2-4 сутки от начала воспаления требуется лишь 21 % обследуемых. Причинными зубами обычно становятся зубы нижней челюсти (72 %), реже — зубы верхней челюсти (28 %). Причём абсцесс чаще возникает под молярами, чем под премолярами [9] .
Симптомы абсцесса зуба
Часто абсцесс зуба начинается с обострения хронического воспалительного процесса:
- периодонтита — воспаления периодонта, связывающего корень зуба с костью челюсти;
- перикоронита — воспаления тканей вокруг прорезающегося зуба;
- абсцедирующего пародонтита — воспаления дёсен с образованием абсцесса (гнойного очага).
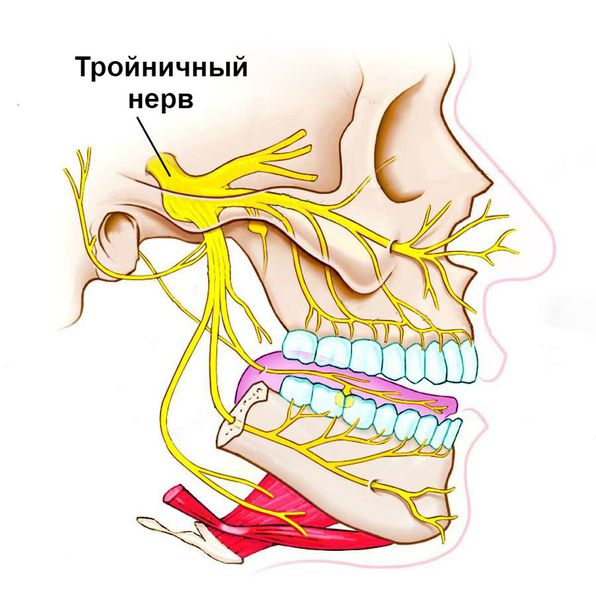
В этих случаях в поражённой области возникает постоянная ноющая боль различной интенсивности. При надавливании на проблемный зуб она заметно усиливается и распространяется по ходу пролегания тройничного нерва, затрагивая соседние зубы. Постепенно слизистая оболочка вокруг болезненного участка краснеет, отекает, во рту появляется резкий неприятный запах, на языке образуется налёт, слюна становится густой и тягучей.
С проникновением инфекции процесс воспаления распространяется. Это приводит к уплотнению тканей, припухлости лица и шеи, вовлечённых в патологический процесс. Боль из ноющей и локализованной перерастает в пульсирующую и распространённую, выходя за пределы челюсти. В связи этим пациенту становится трудно жевать и полностью открывать рот, может отмечаться боль при накусывании, подвижность зубов, увеличение и болезненность лимфоузлов в поражённой области.
К общим проявлениям абсцесса относятся:
- повышение температуры тела до 40°С;
- головная боль;
- раздражительность [3] .
При высокой вирулентности инфекции (её способности заражать организм) и выраженной чувствительности организма к инфекции заболевание протекает довольно бурно. Для таких случаев характерно внезапное начало болезни, яркое проявление местных признаков (отёка и покраснения), резко выраженные симптомы гнойно-резорбтивной лихорадки (продолжительное повышение температуры, отёк, пульсирующие боли и др.). Интоксикация резко увеличивается, что проявляется нарушением сна, потерей аппетита, общим недомоганием [4] .
Патогенез абсцесса зуба
Одонтогенные (зубные) инфекции развиваются при проникновении смешанной бактериальной флоры в окружающие ткани. На ранних стадиях доминируют факультативные анаэробные бактерии (например, стрептококки). Они могут существовать как при наличии кислорода, так и при его отсутствии. Если в момент попадания инфекции не проводится лечение, то мягкий отёк становится плотным. В ходе этого процесса окислительно-восстановительный потенциал поражённых тканей изменяется, и окружающая среда становится кислой и гипоксической (бескислородной). Это приводит к росту облигатных анаэробных бактерий, которые существуют только в отсутствии кислорода, и задерживает рост факультативных анаэробов [2] . Такая смена бактерий, наряду с усиленной реакцией организма на инфекцию, приводит к образованию абсцесса [1] .
В процессе своей жизнедеятельности бактерии выделяют токсины. Они участвуют в образовании биологически активных продуктов, которые усиливают проницаемость сосудов. Воспаление пародонта продолжает прогрессировать, из-за чего в нём скапливаются антигены — чужеродные для организма вещества. Их скопление является первичным очагом инфекции. В ответ на данные антигены организм выделяет антитела, которые борются с чужеродными веществами.
От здоровых тканей очаг инфекции отделяет соединительная капсула. Благодаря ей сохраняется баланс между патогенной флорой и здоровыми тканями. Но, несмотря на борьбу организма с инфекцией, бактерии продолжают проникать в пародонт через корневой канал зуба. Их количество увеличивается, а вместе с этим выделяется больше токсинов и продуктов распада тканей.
При механическом повреждении защитной капсулы (например, во время удаления зуба или лечения корневых каналов) инфекция проникает в окружающие ткани и кровоток, приводя к осложнениям.
Также на нарушение баланса между патогенным очагом и здоровыми тканями может повлиять охлаждение, перегревание или болезни, протекающие на фоне абсцесса (например, грипп , ОРЗ , ангина , гепатит B и др.) [4] .
Классификация и стадии развития абсцесса зуба
Согласно классификации А. И. Евдокимова, все абсцессы челюстно-лицевой области по своему анатомическому расположению делятся на пять групп:
- Абсцессы лица (располагаются в верхней части лица, включая верхнюю челюсть):
- абсцессы подглазничной области;
- абсцессы скуловой области;
- абсцессы орбиты глаза;
- абсцессы височной области;
- абсцессы подвисочной и крылонёбной ямок;
- абсцессы щёчной области;
- абсцессы мягкого и твёрдого нёба.
- Околочелюстные абсцессы (располагаются в области нижней челюсти).
- Абсцессы дна полости рта (верхнего и нижнего отделов).
- Абсцессы языка.
- Абсцессы шеи [11] .
Все эти абсцессы бывают поверхностными и глубокими.
По тяжести течения болезни абсцессы зуба условно делят на три группы:
- лёгкая — в патологический процесс вовлечена одна анатомическая область;
- среднетяжёлая — в патологический процесс вовлечены две анатомические области и более;
- тяжёлая — абсцессы дна полости рта, шеи и половины лица, а также сочетание абсцесса височной области с подвисочной и крылонёбной ямками [9] .
Также различают острую и подострую стадии течения абсцессов или фазу гидратации и дегидратации [4] .
Развившись в области корня зуба, инфекционный процесс распространяется на кость и проникает в прилежащие к ней ткани.
Направление распространения инфекции определяется в первую очередь толщиной прилежащей кости и расположением места прикрепления мышцы по отношению к очагу инфекции. Например, вестибулярная кортикальная пластина верхней челюсти достаточно тонкая, поэтому большинство инфекций распространяется на лицевую область, что практически всегда приводит к развитию вестибулярного абсцесса (со стороны преддверия полости рта). Однако если инфекционный процесс проходит через кость выше места прикрепления щёчной мышцы (это иногда происходит при инфекции моляров), может развиться инфекция щёчного пространства.
На нижней челюсти кортикальная кость, окружающая передние зубы и премоляры, также относительно тонка. Поэтому чаще всего инфекция локализуется в преддверии щёчной области. Однако сзади язычная кортикальная пластина ещё тоньше, и место прикрепления подбородочно-язычной мышцы расположено достаточно высоко по отношению к верхушкам моляров, в связи с чем развиваются инфекционные процессы поднижнечелюстного пространства. Оттуда инфекция может распространиться назад и вниз на шею, а иногда и в грудную полость [1] .
Осложнения абсцесса зуба
Абсцесс зуба не проходит без лечения. В случае его самостоятельного вскрытия боли могут значительно уменьшиться, однако это не отменяет необходимость в стоматологическом лечении. Если абсцесс не дренировать, инфекция может распространиться на ткани нижней челюсти и другие участки головы и шеи, что может привести к различным осложнениям.
Флебиты и тромбофлебиты
При близком расположении вен к очагу инфекции развивается такое тяжёлое осложнение как тромбофлебит — воспаление вены с последующим образованием тромба. Сначала воспалительный процесс поражает стенки сосудов ( флебит ), затем распространяется на окружающую вену клетчатку (перифлебит) и в конце захватывает всю стенку вены. Из-за поражения сосуда ток крови становится медленнее, состав крови меняется, свёртываемость увеличивается. Всё это способствует образованию тромба. В некоторых случаях тромбы формируются в венозных синусах головного мозга.
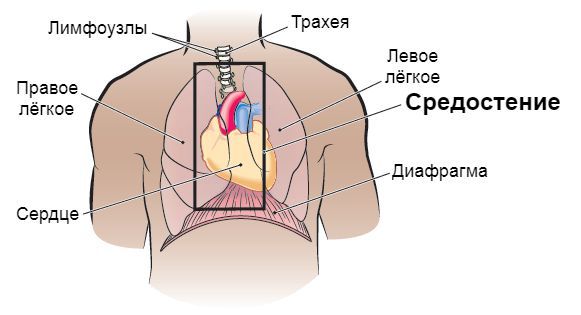
Медиастинит — это воспаление средостения (комплекса органов, расположенных в грудной полости между левой и правой медиастинальной плеврой, задней поверхностью грудины и грудным отделом позвоночника и шейками рёбер). Способно привести к летальному исходу.
Проникнуть в средостение инфекция может контактным путём, через кровь или лимфоток. Гнойный экссудат настолько активен, что способен расплавить межмышечные перегородки и стенки крупных артерий. В связи с этим инфекционный процесс быстро распространяется и создаёт риск появления сильных кровотечений.
Источником распространения инфекции, приводящей к медиастиниту, обычно является воспаление в области верхушки корня зуба (иногда в сочетании с инфекцией миндалин или повреждением слизистой ротовой полости).
Острый или хронический сепсис
Сепсис — это наиболее тяжёлое осложнение абсцесса зуба, которое возникает при несостоятельности иммунной системы. Организм не может противостоять инфекции, и она распространяется по всему организму. В зависимости от скорости появления симптомов сепсис бывает молниеносным (1-2 дня), острым (5-7 дней), подострым (1-2 недели) и хроническим. В первую очередь нарушается работа лёгких, а затем и других органов: печени, почек и т. д. Впоследствии развивается септический шок: замедляется кровообращение в тканях органов, развивается недостаточность нескольких систем органов — синдром полиорганной недостаточности. При возникновении данного синдрома большинство пациентов умирают в течение 2-3 дней [8] .
Менингеальные осложнения абсцесса зуба ( менингит , абсцесс мозга и др.) встречаются не так часто, однако их процент смертности довольно высокий: он достигает 40-90 %. Чаще всего данные заболевания возникают в связи с распространением инфекции из первичных очагов, височной области, крылонёбной или подвисочной ямки.
Диагностика абсцесса зуба
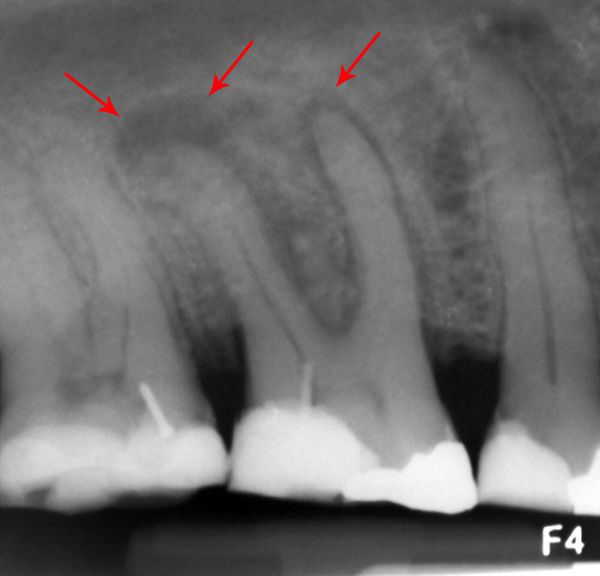
Диагностика абсцессов основывается на данных опроса пациента и объективного исследования. При осмотре обращает на себя внимание гиперемированная и отёчная слизистая оболочка, а также ограниченная отёчность десны округлой или овальной формы. При пальпации очаг поражения мягкий, флюктуирует (колеблется), наблюдается резкая болезненность. Определяется подвижность зубов, положительная реакция на перкуссию (простукивание). При зондировании зубодесневого кармана или надавливании на десну выделяется гнойный экссудат.
Выделяют четыре местных признака, на которых основывается топическая диагностика (определение очага болезни):
- наличие «причинного» зуба;
- выраженность воспалительного инфильтрата;
- нарушение двигательной функции нижней челюсти;
- затруднение глотания.
Оценивается тип воспалительной реакции и местные проявления в зависимости от локализации и распространённости процесса. Учитывается возраст пациента, местная симптоматика и наличие общих заболеваний, создающих иммунную недостаточность и отражающихся в своеобразии общей картины болезни.
Микробиологическая диагностика важна для определения видов микробных возбудителей, их свойств, уровня концентрации, а также чувствительности инфекционных агентов к антибактериальным препаратам.
Большое значение для установления диагноза и прогноза заболевания имеют исследования крови и мочи:
- в общем анализе крови — повышенный уровень лейкоцитов;
- в анализе мочи — наличие белка, клеток крови, дегенеративных клеток почечного эпителия (всё это показатели наличия воспаления, т. е. инфекции).
При бурном течении заболевания содержание лейкоцитов в периферической крови повышается до 15,0-20,0*10 9 /л, наблюдается резкий сдвиг нейтрофилов влево, появление их юных (созревающих) форм, СОЭ (скорость оседания эритроцитов) — 50-60 мм/ч. В моче появляется белок, цилиндры, эритроциты [4] .
Большое значение имеют показатели реактивности организма. Наиболее информативны в этом плане данные лейкоцитарного индекса интоксикации, иммунологические показатели и показатели биохимического исследования крови.
В комплексном обследовании необходимо проводить рентгенологическое исследование. Оно позволяет уточнить, что источником инфекции является именно зуб [5] .
Абсцессы необходимо дифференцировать от следующих заболеваний:
- фурункула и карбункула лица в начальной стадии болезни;
- рожистого воспаления лица;
- острого воспаления околоушной и поднижнечелюстной слюнных желёз;
- нагноившихся срединной и боковой кист шеи;
- нагноившейся дермоидной кисты дна полости рта;
- специфических хронических воспалительных процессов [4] .
Лечение абсцесса зуба
Подход к лечению абсцесса должен быть систематичным, при этом нельзя упускать важную информацию о состоянии пациента. Результаты лечения необходимо оценивать в динамике, с большой тщательностью.
- Определение степени тяжести:
- оценка анамнеза (наличие боли, её распространение из какой-либо конкретной области, скорость прогрессирования);
- оценка отёка (размер, характеристика при пальпации);
- наличие ограничения открывания рта (указывает на вовлечение жевательных мышц).
- Оценка иммунитета:
- поиск заболеваний и препаратов, подавляющих защитные системы организма;
- Хирургическое лечение
- Антибиотикотерапия.
- Дальнейшее наблюдение.
Операция — основной метод лечения абсцесса зуба. Она направлена на устранение причины болезни (некротической пульпы зуба) и дренирование гноя, скопившегося в области абсцесса. Возможны два варианты операции:
- простое лечение — доступ к каналу корня осуществляется через коронку зуба и удаление некротизированной пульпы;
- сложное — выполняется разрез и дренирование мягких тканей, вовлечённых в инфекционный процесс.
При выборе препарата для антибиотикотерапии необходимо учитывать состояние иммунитета, аллергию и предшествующую терапию. Также следует помнить, что подобрать эффективный антибиотик может только врач. Он также выбирает подходящий путь введения препарата (при легкой и средней степени тяжести назначается перорально — путём проглатывания), назначает адекватную дозу и правильный интервал между приёмами или введениями препарата.
Антибиотик используется в течение определённого времени: на протяжении лечения и ещё минимум в течение двух дней после разрешения клинических симптомов (в среднем она должна длиться семь дней). Обычно при успешном лечении улучшение наступает через два дня, полное разрешение симптомов — через 4-5 дней.
Инфекции, захватывающие фасциальные пространства, требуют интенсивного лечения, и пациент как можно раньше должен посетить специалиста для назначения антибиотикотерапии и выполнения оперативного вмешательства.
Первоначальный выбор антибиотика для лечения болезни можно сделать без определения чувствительности микроорганизмов, так как науке известны бактерии, вызывающие одонтогенные инфекции. Но это не исключает необходимость забора материала для данного исследования во время операции, а также дальнейшей коррекции антибиотикотерапии. Чаще всего используют пенициллин, эритромицин , кларитромицин , клиндамицин , тетрациклин , метронидазол .
После проведённого лечения необходимо тщательно контролировать состояние пациента. На следующий день пациент должен прийти на приём к врачу или, в крайнем случае, позвонить. Это требуется для оценки реакции на назначенное лечение, аллергических и токсических реакций, а также побочных эффектов [1] .
Прогноз. Профилактика
Врач принимает решение о сохранении зуба. Всё будет зависеть от ответа периодонта на оказываемое лечение. В целом на прогноз заболевания зависит от множества факторов: уровня и типа разрушения альвеолярной кости, вовлечения участка зуба, где разветвляются корни, анатомических и функциональных особенностей зуба. Также обязательно нужно учитывать причины появления абсцессов, возраст больного и общее состояние организма. Ухудшить прогноз может наличие таких у пациента других заболеваний — сахарного диабета, бруксизма и т. д. [10] .
Острота клинического течения и осложнения зависят от сопротивляемости организма, вирулентности микрофлоры и анатомических особенностей в области воспаления. Распространение процесса может привести к вовлечению соседних областей (шеи, средостения, орбиты, головного мозга) и летальному исходу. На фоне бронхо-лёгочных осложнений смертность достигает более 50 %. В связи с учащением грозных осложнений (сепсиса, тромбоза, медиастенита) необходимо тщательно соблюдать рекомендации врача. Профилактика осложнений должна быть направлена на тщательное и множественное дренирование очагов воспаления [7] .
Профилактика абсцесса зуба предполагает своевременное лечение инфекционно-воспалительных заболеваний полости рта. Также важно не допустить развития кариеса. Для этого необходим хороший уход за зубами. Он включает в себя:
- использование фторированной питьевой воды;
- чистку зубов не реже двух раза в день фторированной зубной пастой;
- ежедневное использование зубной нити или устройства для очистки межзубных промежутков (ирригатора, ёршиков и др.);
- замену зубной щётки раз в три месяца или при износе щетины;
- сбалансированное питание, ограничение потребления продуктов, содержащих сахар, и перекусов между приёмами пищи;
- регулярное посещение стоматолога для профилактического обследования и профессиональной гигиены полости рта.
В качестве дополнительной защиты от кариеса можно пользоваться антибактериальным или фторсодержащим ополаскивателем.
Источник